प्रसवपूर्व परिचर्या : गर्भारपणाच्या काळात गर्भवती व गर्भ या दोघांच्याही आरोग्यकडे लक्ष पुरवून प्रसूती शक्यतो निर्धोक होण्याची काळजी घेण्याच्या प्रतिबंधात्मक परिचर्येला ‘प्रसवपूर्व परिचर्या’ म्हणतात. जन्मणारे मूल पूर्णपणे निरोगी कसे जन्मेल या विषयीचा विचार व निगा यातच समाविष्ट असते.
इतिहास : काही जुन्या लेखकांच्या लेखनातून गर्भारपणाचे आरोग्यविज्ञान व विकृती यांविषयी उल्लेख सापडतात. रेनल्डलिखित Byrth of Mankynde(१५४०) व फ्रांस्वा मॉरिक्यूलिखित Des Maladies des Femmes Grosse Acchouches (१६६८) या ग्रंथांत आणि विल्यम स्मेली (१६९७-१७६३) यांच्या लेखनातून आलेले या विषयाचे उल्लेख आधुनिक पद्धतीशी पुष्कळसे जुळणारे आहेत. पॅरिसमध्ये अठराव्या आणि एकोणिसाव्या शतकांत रुग्णालयांतून आजारी गर्भवती, अकाल प्रसवा आणि दिवस पूर्ण होत आलेल्या निराधार गर्भवती अशा स्त्रियांकरिता काहीशी प्राथमिक स्वरूपाची सोय केली जात असे. या कारणाकरिता रुग्णालयात दाखलझालेल्या स्त्रियांची अपत्ये शेवटपर्यंत रुग्णालयात दाखल न झालेल्या स्त्रियांच्या अपत्यांपेक्षा अधिक सुदृढ असल्याचे आदॉल्फ पिनार्द या पॅरिस येथील प्रसूतिवैद्यांनी १८७८ आणि १८९५ मध्ये नमूद करून ठेवले आहे.
एडिंबरो येथील रॉयल मॅटर्निटी हॉस्पिटलमध्ये १८९९ साली ‘लॉटिस्टन प्रीनेटल होम’नावाचा विभाग उघडण्यात आला. त्यामध्ये हेग फर्ग्युसन या डॉक्टरांच्या देखरेखीखाली अविवाहित गभर्वती प्रसूतीपर्यंत ठेवण्यात येत असत. या रुग्णांना मिळालेला फायदा, रुग्णालयात न राहिलेल्या गर्भवतींपेक्षा कितीतरी अधिक असल्याचे फर्ग्युसन यांच्या लक्षात आल्यावर त्यांनी रुग्णालयात येणाऱ्या सर्वच गर्भवतींची देखभाल करणे हितावह ठरेल, अशी सूचना केली. एडिंबरो येथील जे. डब्ल्यू. बॅलन्टाइन या डॉक्टरांनी ‘प्रसवपूर्व रुग्णालय’या विषयावर एक प्रबंध छापला. त्यात गर्भारपणाच्या शरीरक्रियात्मक व विकृतिविज्ञानविषयक अज्ञानासंबंधी उल्लेख करून प्रसवपूर्व रुग्णालयातून गर्भारपणाचा सांगोपांग अभ्यास करावा असे सुचविले. या काळापर्यंत गर्भवतींकरिता रुग्णालयातून स्वतंत्र व्यवस्था नव्हती. त्यांना सर्वसाधारण रुग्ण विभागातूनच ठेवण्यात येई. त्यांची देखरेख करणारे डॉक्टरही गर्भारपणातील विशिष्ट आजारांकडे विशेष लक्ष पुरवीत नसत.
अमेरिकेत याच काळापर्यंत बरीच प्रगती झाली होती. १९०१ पासून बॉस्टन येथील इन्स्ट्रक्टिव्ह नर्सिंग ॲसोसिएशनने बॉस्टन लाइंग-इन हॉस्पिटलच्या बाह्य-रुग्ण विभागात येणाऱ्या गर्भवतींना घरी जाऊन तपासण्याचा उपक्रम सुरू केला. १९१२च्या सुमारास या संस्थेकडून गर्भारपणाच्या काळात गर्भवतींची प्रसवपूर्व तपासणी कमीत कमी तीन वेळा होऊ लागली. गर्भवतीच्या घरी जाऊन मूत्र तपासणी व इतर प्रसवपूर्व तपासण्या करून प्रसूतीसंबंधीचा योग्य तो सल्ला देण्यात येई. तपासणीत धोकादायक असे काही आढळल्यास रुग्णालयाच्या वैद्यकीय अधिकाऱ्यांना त्याबद्दल कळविले जाई. ऑस्ट्रेलियामध्ये १९१२ च्या सुमारास न्यू साऊथ वेल्समधील सिडनी येथे पहिले प्रसवपूर्व बाह्य-रुग्णालय उघडण्यात आले. ब्रिटनमध्ये १९१५ साली एडिंबरोमधील सर्व प्रसूती रुग्णालयांनी असे विभाग सुरू केले. १९३५ च्या सुमारास इंग्लंड व वेल्स या भागांत राज्याश्रयाखालील १,४०० प्रसवपूर्व बाह्य-रुग्णालये होती. यूरोपात गर्भारपणामध्ये योजावयाच्या प्रतिबंधात्मक देखरेखीची संकल्पना एकोणिसाव्या शतकाच्या शेवटास सुचली होती. १८९२ मध्ये पी. सी. ब्यूदीन या फ्रेंच स्त्रीरोगतज्ञांनी शारी रुग्णालयात प्रसवपूर्व परिचर्या विभाग सुरू केला होता. त्यांचा मुख्य उद्देश जन्म प्रमाणातील घट थोपविण्याचा होता. आज सर्व सुधारलेल्या देशांतून प्रसवपूर्व परिचर्या हा प्रसूतीविज्ञानाचा अविभाज्य घटक बनला असून त्यात दिवसेंदिवस प्रगती होत आहे.
भारतात चरक-सुश्रुतांच्या काळापासून गर्भवती-परिचर्या या विषयाकडे लक्ष पुरविले जात होते. या महान आयुर्वेदाचार्यांनी हा विषय विस्ताराने उल्लेखिला आहे. इष्टापत्यप्राप्तीकरिता त्यांनी काही विधी सुचविले आहेत. गर्भवतीने मिताहारविहारी असावे, वृत्ती स्वच्छ व प्रसन्न ठेवावी वगैरे सूचना आयुर्वेदात केल्या आहेत. भाज्या, फळे, दूध, तूप, तेल इ. पदार्थ गर्भवतीच्या आहारात असणे आवश्यक असल्याचे सांगितले आहे. गर्भारपणाच्या प्रत्येक महिन्यात कोणकोणता आहार असावा, हेही विषद केले आहे.
आधुनिक काळात प्रसवपूर्व परिचर्या भारतात १९३० च्या सुमारास मोठ्या शहरांतून प्रथम सुरू करण्यात आली.
उद्देश : गर्भारपणात काळजीपूर्वक वैद्यकीय देखरेख करण्याचे पुढील उद्देश असतात : (१) मातृक मृत्युप्रमाण कमी करणे, (२) गर्भारपणातील मातेच्या रोगांचे प्रमाण कमी करणे, (३) परिप्रसूतीमृत्युप्रमाण (मृतजात आणि जन्मानंतर पहिल्याच आठवड्यात मरणाऱ्या अर्भकांचे मृत्युप्रमाण) कमी करणे आणि (४) नवजात अर्भकातील मृत्युप्रमाण कमी करणे. यांशिवाय प्रसूती करणारी व्यक्ती (डॉक्टर, परिचारिका किंवा प्रशिक्षित दाई) आणि गर्भवती यांच्यामध्ये सलोखा उत्पन्न होऊन विश्वास वाढण्यास मदत करणे, हाही प्रसवपूर्व परिचर्येचा एक उद्देश असतो. प्रथम गर्भार स्त्रीला गर्भारपण व प्रसूती यांविषयी एक प्रकारची भीती वाटत असते. तिला या दोन्ही गोष्टी शरीरक्रियात्मक व नैसर्गिक क्रिया असल्याचे समजावून सांगण्यामुळे तिचा आत्मविश्वास वाढतो. प्रसवपूर्व परिचर्येमध्ये ज्यांची प्रसूती कष्टमय होण्याचा धोका आहे अशा स्त्रियांची विशेष काळजी घेणे व संभाव्य धोके टाळण्याचे उपाय योजणे, यांचा समोवश होतो. याकरिता गर्भवतीस जरूर पडल्यास रुग्णालयात ठेवून घेण्याची सोय असणे हितावह असते. म्हणजेच प्रसवपूर्व परिचर्या बाह्यरुग्ण विभागापुरतीच मर्यादित राहता कामा नये. ज्या प्रदेशांत रक्तक्षय व अपपोषण यांसारख्या विकृतींचे प्रमाण अधिक असते तेथे रुग्णालयातून रुग्णशय्या व्यवस्था असणे जरूरीचे असते. थोडक्यात म्हणजे प्रसवपूर्व परिचर्येमुळे गर्भवतीस वैद्यकीय, आहारविहारविषयक, प्रसूतिविषयक आणि मानसशास्त्रीय सल्ला व सूचना, तसेच जरूर ते उपचार मिळून सुखप्रसूती व सुदृढ बालकाचा जन्म या गोष्टी साध्य झाल्याच पाहिजेत.
सुधारलेल्या देशांतून विशेषेकरून आर्थिक दृष्ट्या संपन्न असलेल्या देशांतून प्रसवपूर्व परिचर्येचा भर गर्भिणी विषबाधेची [⟶गर्भारपणा] पूर्वावस्था आणि अप्राकृत गर्भदर्शन (प्रसूतीच्या वेळी गर्भाशयाच्या मुखाशी गर्भाचा ठराविक भाग–उदा., डोके–न येणे) यांसारख्या अपसामान्य विकृती ओळखण्यावरच दिला जातो. कारण तेथील बहुसंख्य गर्भवतींचे आरोग्य उत्तम असते. उष्ण प्रदेशीय आणि विकसनशील देशांतून गर्भवतीचे सार्वदेहिक आरोग्य सुधारण्यावर अधिक भर द्यावा लागतो. प्रामुख्याने अयोग्य पोषण आणि प्रदेशनिष्ठ रोगांकरिता प्रतिबंधात्मक उपाय योजावे लागतात. पुष्कळ वेळा प्रसवपूर्व परिचर्येची गरज व महत्त्व पटवून द्यावे लागते.
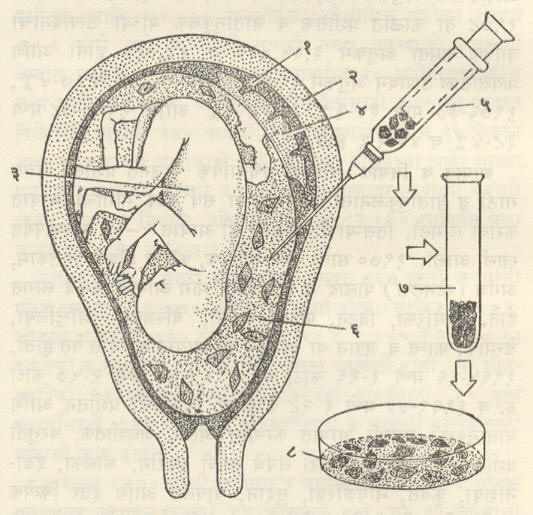
डेन्मार्कमध्ये प्रसवपूर्व रोगनिदानामध्ये गर्भात उत्पन्न होणाऱ्या‘उपजत चयापचयजन्य (शरीरात सतत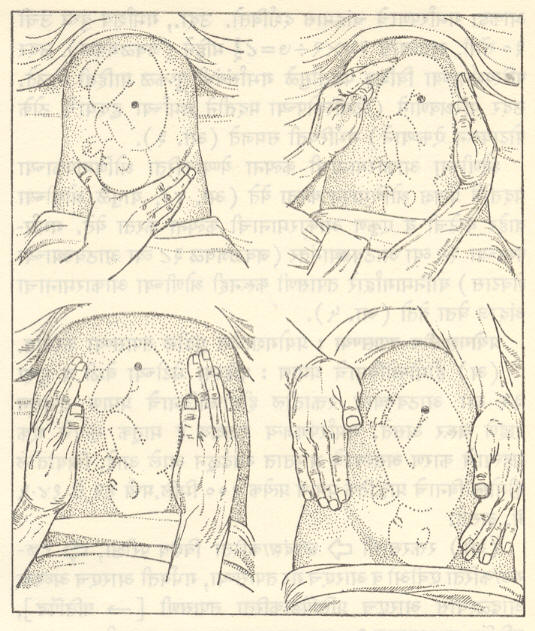 होणाऱ्या भौतिक-रासायनिक घडामोडींमध्ये निर्माण होणारे) बिघाड’, ‘गुणसूत्र विपथनजन्य (आनुवंशिक लक्षणे एका पिढीतून पुढच्या पिढीत नेणाऱ्या सुतासारख्या सूक्ष्म घटकांत बिघाड झाल्यामुळे निर्माण होणाऱ्या) विकृती’ यांसारख्या रोगांचे निदान करण्याचे प्रयत्न ऑक्टोबर १९७८ पासून सुरू करण्यात आले आहेत. त्याकरिता उल्ब पारवेध करून [उदर भित्तीतून सुई घालून उल्बकोशातील द्रव काढून घेऊन ⟶ उल्ब] उल्बद्रवाची सूक्ष्मदर्शकीय व जीवरासायनिक परीक्षा करतात (आ. १). हे फार खर्चाचे काम असून वार्षिक २,००० स्त्रियांच्या या विशेष तपासणीकरिता ६० लक्ष क्रोनर (सु. ८३ लक्ष रु.) खर्ची पडणार आहेत.
होणाऱ्या भौतिक-रासायनिक घडामोडींमध्ये निर्माण होणारे) बिघाड’, ‘गुणसूत्र विपथनजन्य (आनुवंशिक लक्षणे एका पिढीतून पुढच्या पिढीत नेणाऱ्या सुतासारख्या सूक्ष्म घटकांत बिघाड झाल्यामुळे निर्माण होणाऱ्या) विकृती’ यांसारख्या रोगांचे निदान करण्याचे प्रयत्न ऑक्टोबर १९७८ पासून सुरू करण्यात आले आहेत. त्याकरिता उल्ब पारवेध करून [उदर भित्तीतून सुई घालून उल्बकोशातील द्रव काढून घेऊन ⟶ उल्ब] उल्बद्रवाची सूक्ष्मदर्शकीय व जीवरासायनिक परीक्षा करतात (आ. १). हे फार खर्चाचे काम असून वार्षिक २,००० स्त्रियांच्या या विशेष तपासणीकरिता ६० लक्ष क्रोनर (सु. ८३ लक्ष रु.) खर्ची पडणार आहेत.
उपविभाग : प्रसवपूर्व परिचर्येचे पुढील उपविभाग पाडता येतात : (१) वैद्यकीय इतिहास, (२) सार्वदेहिक व तंत्रानुसार (संस्थेनुसार उदा., रक्ताभिसरण तंत्रानुसार) वैद्यकीय तपासणी, (३) प्रसूतिविषयक तपासणी, (४) प्रयोगशालीय परीक्षा, (५) क्ष-किरण तपासणी आणि (६) गर्भवतीस सूचना.
वैद्यकीय इतिहास :यामध्ये कौटुंबिक वैद्यकीय माहिती, वैयक्तिक मागील आजार आणि मागील प्रसूतीसंबंधीची माहिती यांचा समावेश होतो ⇨ ॲलर्जी, आनुवंशिक रोग [⟶ आनुवंशिकी], कुटुंबातील जन्मजात शारीरिक व्यंगे, मधुमेह इ. रोगांसंबंधीची कौटुंबिक माहिती संधिज्वर, मागील गर्भारपणातील विषबाधा, क्षयरोग, अस्थिमार्दव व मुडदूस यांसारख्या श्रोणीचा (धडाच्या तळाशी असणाऱ्या हाडाच्या वलयाकृती खोलगट भागाचा) आकार संकुचित करणाऱ्या रोगांची वैयक्तिक माहिती मागील गर्भारपणे, बाळंतपणे व प्रसवपश्च काल ही सर्व माहिती नोंदलेली असावी.

सद्य गर्भारपणासंबंधी शेवटच्या ऋतुकालाची तारीख, तक्रारी वगैरे माहिती असावी. मागील प्रसूतीसंबंधी नोंद करताना प्रसवकळा सुरू झाल्यापासून २४ तासांत प्रसूत होऊन २·७ किग्रॅ. किंवा जास्त वजनाचे अर्भक आपोआप जन्मले असल्यासच ‘प्राकृतिक प्रसूती’ही संज्ञा वापरावी.
सार्वदेहिक व तंत्रानुसार शारीरिक तपासणी :रुग्णालयातील पहिल्या भेटीच्या वेळी संपूर्ण सार्वदेहिक तपासणी करणे जरूरीचे असते. रक्तदाब व वजन नोंदून ठेवावे. प्रत्येक पुढील भेटीच्या वेळी या गोष्टी तपासाव्यात. गर्भवतीचे सर्वसाधारणपणे चोविसाव्या आठवड्यानंतर दर आठवड्यास अर्धा किग्रॅ. वजन वाढते. शेवटच्या त्रिमासातील अपसामान्य वाढ धोकादायक समजून तिचे कारण शोधले पाहिजे. श्वसन तंत्र व रुधिराभिसरण तंत्र तपासून त्यांत दोष आढळल्यास योग्य उपचार योजावेत. दंतवैद्याकडून दात तपासून घ्यावे. शरीरबांधा, कंकाल तंत्राचे (हाडांच्या सांगाड्याचे) दोष, पायावरील ⇨अपस्फीत नीला, सूज, रक्तक्षयाची लक्षणे यांकडे विशेष लक्ष पुरवावे.
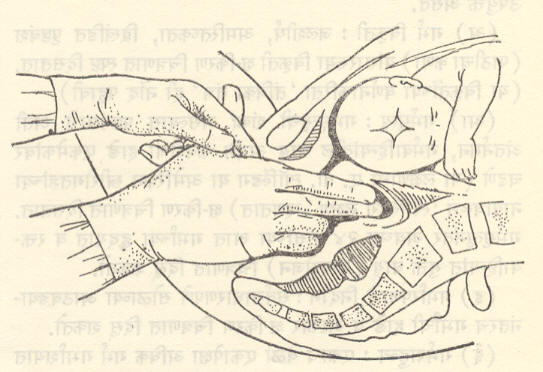
प्रसूतिविषयक तपासणी :यामध्ये स्तनांची विशेषेकरून स्तनाग्रांची ठेवण तपासावी. स्तनाग्रे प्रत्याकुंचित (आत ओढल्यासारखी) असल्यास ती पुढे येण्याकरिता गर्भवतीस अंगठा व त्याच्या जवळच्या बोटास थोडे तेल लावून दररोज ओढण्यास सांगावे. गर्भवती तीन महिन्यांपूर्वीच प्रथम तपासावयास आली, तरच कधीकधी योनिमार्गाद्वारे तपासणी करून गर्भारपणाची खात्री करून घ्यावी लागते. अठ्ठाविसाव्या आठवड्यानंतर उदर परिस्पर्शन (पोटावरून हातांनी चाचपडून तपासणे) केल्यास गर्भदर्शन, गर्भाची वाढ, गर्भस्थिती इ. गर्भासंबंधीची माहिती मिळते (आ. २). गर्भाशयाची वाढ ही गर्भाशयाच्या बुध्नाची (वरच्या रुंद गोल घुमटाकार भागाची) जघनास्थिसंधीच्या वरच्या कडेपासून उंची मोजून समजते. गर्भाशय बुध्नाची उंची (सेंमी.) गुणिले दोन भागिले सात यावरून मिळणारा आकडा गर्भारपणाचे चांद्रमास दर्शवितो. उदा., गर्भाशय बुध्न उंची ३० सेंमी. असल्यास ३० × २ ÷ ७ = ८ १/२) महिने (जवळजवळ). उदर परिस्पर्शनाच्या विशिष्ट पद्धतीमुळे गर्भासंबंधी पुष्कळ माहिती मिळते. उदर परिश्रवणाने (स्टेथॉस्कोपच्या मदतीने गर्भाच्या हृदयाचे ठोके पोटावरून ऐकण्याने) गर्भस्थिती समजते. (आ. ३).
श्रोणीच्या आकारमानाची कल्पना येण्याकरिता श्रोणिमापकाच्या मदतीने प्रत्यक्ष श्रोणिमापन करता येते. (आ. ४). यामुळे श्रोणीच्या बाहेर वाटेची व एकूण आकारमानाची कल्पना करता येते. गर्भारपणाच्या ३२ व्या आठवड्यानंतर (जवळजवळ ३८ व्या आठवड्याच्या शेवटास) योनिमार्गाद्वारे तपासणी करूनही श्रोणीच्या आकारमानाचा अंदाज घेता येतो. (आ. ५).
प्रयोगशालीय तपासण्या :प्रयोगशाळेत पुढील तपासण्या करतात.
(अ) हीमोग्लोबिनाचे प्रमाण : पहिल्या भेटीच्या वेळी व पुन्हा ३२ व्या आठवड्यात रक्तातील हीमोग्लोबिनाचे प्रमाण तपासून पाहणे जरूरीचे असते. गर्भारपणजन्य रक्तक्षय हे मातृक मृत्यूचे एक महत्त्वाचे कारण असल्याचे भारतात आढळून आले आहे. स्त्रियांतील हीमोग्लोबिनाचे प्राकृतिक प्रमाण प्रत्येक १०० मिलि. मध्ये १२ ते १४·५ ग्रॅ. असते.
(आ) रक्तरसाची ⇨उपदंशाकरिता विशेष परीक्षा, ⇨ रक्तगटाकरिता एबीओ व आरएच गट तपासण्या, गर्भवती आरएच अव्यक्त आढळल्यास आरएच प्रतिपिंडांकरिता तपासणी [⟶ प्रतिपिंड], प्रतिपिंड आढळल्यास ३४ व्या आठवड्यात परत तपासणी व आरएच अव्यक्त गर्भवतीच्या पतीच्या रक्ताची आरएच गटाकरिता तपासणी, या तपासण्या जरूर तेव्हा करतात. रक्तगटाकरिता परीक्षा मात्र आवश्यक असतात.
(इ) मूत्र तपासणी : विशिष्ट गुरुत्व, साखर, अल्ब्युमीन व पुवाच्या कोशिकांकरिता मूत्राची तपासणी करावी. मूत्र नेहमीच्या साध्या पद्धतीने घेतल्यास योनिमार्गातील स्रावामुळे ते दूषित होण्याचा संभव असतो. शंका असल्यास उत्सर्जित मूत्राचा मधला भाग तपासणीस घ्यावा.
(ई) मल तपासणी : उष्ण प्रदेशातून आंत्रमार्गासंबंधी (आतड्यासंबंधी) तक्रारी आढळतात म्हणून एकदा तपासणी करावी.
(उ) गर्भाशयाच्या ग्रीवेच्या (मानेसारख्या भागाच्या) स्रावाची सूक्ष्मदर्शकीय तपासणी [पापानिकोलाऊ परीक्षा ⟶ प्रदर] गर्भाशय ग्रीवेच्या कर्करोगाच्या निदानाकरिता उपयुक्त असते.
क्ष-किरण तपासणी : गर्भारपणाच्या सुरुवातीच्या काळात क्ष-किरण गर्भास हानिकारक असतात म्हणून पहिले चार महिने ती तपासणी टाळावी. प्रसवपूर्व क्ष-किरण तपासणी पुढील गोष्टीच्या निदानाकरिता उपयुक्त असते.
(अ) गर्भ विकृती : जलशीर्ष, अमस्तिष्कता, द्विखंडित पृष्ठवंश (पाठीचा कणा) यांसारख्या विकृती क्ष-किरण चित्रणात स्पष्ट दिसतात. (या विकृतींच्या वर्णनाकरिता ‘तंत्रिका तंत्र’ही नोंद पहावी).
(आ) गर्भमृत्यू : गर्भमृत्यूची शंका असल्यास पृष्ठवंशाचे अती अंतर्नमन, गर्भवाहिन्यांतील वायू आणि कवटीची हाडे एकमेकांवर चढणे (या लक्षणाला ए. बी. स्पॉल्डिंग या अमेरिकन स्त्रीरोगतज्ञांच्या नावावरून ‘स्पॉल्डिंग लक्षण’म्हणतात) क्ष-किरण चित्रणात दिसतात. गर्भमृत्यूनंतर अवघ्या २४ तासांच्या आत गर्भाच्या हृदयात व रक्तवाहिन्यांत मुक्त वायू (नायट्रोजन) चित्रणात दिसू शकतो.
(इ) गर्भारपणाचे निदान : सर्वसाधारणपणे सोळाव्या आठवड्यानंतरच गर्भाची हाडे व आकार क्ष-किरण चित्रणात दिसू शकतो.
(ई) गर्भबाहुल्य : एकाच वेळी एकापेक्षा अधिक गर्भ गर्भाशयात असल्याची शंका असल्यास स्पष्ट निदानाकरिता, तसेच त्यांच्या गभदर्शनाकरिता क्ष-किरण चित्रण उपयुक्त असते.
(उ) गर्भदर्शन व गर्भस्थिती : उदर परिस्पर्शनाने नेहमी निदान करता येणाऱ्या या गोष्टी फार मोठे पोट, अती लठ्ठपणा, गर्भाशय ताठरता किंवा असहकारिता या कारणांमुळे जेव्हा नीट समजत नाहीत तेव्हा क्ष-किरण चित्रण उपयुक्त असते. प्रथमगर्भा स्त्रीमध्ये गर्भाचे नितंबदर्शन व पाद-प्रसार (गुडघ्यात पाय न वाकता सरळ असलेले) परिस्पर्शनाने ओळखणे कठीण जाते. अशा वेळी क्ष-किरण चित्रण हमखास मदत करते.
(ऊ) मुखस्थ अपरा : गर्भाशयाच्या तोंडाजवळ गर्भाच्या शरीर भागाऐवजी अपरा (वार) वाढण्याला मुखस्थ अपरा किंवा अपरादर्शन म्हणतात. प्रसवपूर्व रक्तस्रावाचे हे एक प्रमुख कारण असते. गर्भाशयात अपरा नक्की कोणत्या ठिकाणी आहे हे क्ष-किरण चित्रणाने दिसू शकते. त्याकरिता निरनिराळ्या पद्धती वापरतात.
(ए) क्ष-किरण श्रोणिमापन : गर्भवतीच्या श्रोणि-संकोचनाची शंका असल्यास, तसेच बाह्य तपासणीवरून गर्भाचे डोके व श्रोणी यांच्यामध्ये विजोडपणा असण्याची शंका असल्यास शीर्ष-श्रोणिमापनाकरिता क्ष-किरण चित्रण उपयुक्त असते. त्याकरिता निरनिराळ्या पद्धती वापरतात.
गर्भवतीस द्यावयाच्या सूचना :गर्भवतीने प्रसवपूर्व परिचर्या विभागास नियमित भेटी देणे महत्त्वाचे व हिताचे असते, हे पटविणे आवश्यक असते. तिला आहारविषयक सूचना देणे व आरोग्यवर्धक उपाय सांगणे जरूर असते. आहाराच्या बाबतीत काही चुकीच्या समजुती (उदा., दोन जीव पोसावयाचे म्हणून ‘दोघांना’पुरेल एवढे खावे किंवा गर्भारपणात कमी न खाल्यास जन्मणारे अर्भक फार वाढेल इ.) दूर करणे महत्त्वाचे असते. पुढील बाबतींत गर्भवतीस मार्गदर्शन करावे लागते.
(अ) आहार : इंडियन कौन्सिल ऑफ मेडिकल रिसर्च या संस्थेने १९६८ मध्ये नेमलेल्या पोषण तज्ञांच्या गटाने पुढील आहार सुचविला आहे. सर्वसाधारणपणे ४५ किग्रॅ. वजनाच्या गर्भवतीने दररोज २,२०० कॅलरी ऊर्जा मिळेल एवढे अन्न सेवन करावे. त्यात ५५ ग्रॅ. प्रथिने, ६० ते ६५ ग्रॅ. वसा (स्निग्ध पदार्थ) आणि ३०० ते ३२० ग्रॅ. कार्बोहायड्रेटे असावीत कॅशियम १·० ग्रॅ., लोह ४० मिग्रॅ., अ जीवनसत्त्व ३,००० ते ४,००० आंतरराष्ट्रीय एकके, ब१ जीवनसत्त्व १ ते २ मिग्रॅ., निकोटिनिक अम्ल १५ मिग्रॅ., क जीवनसत्त्व ५० मिग्रॅ., फॉलिक अम्ल १५०–३०० मायक्रो. ग्रॅ., जीवनसत्त्व ब१२ १·५ मायक्रो.ग्रॅ. आणि ड जीवनसत्त्व २०० आंतरराष्ट्रीय एकके यांचा समावेश असावा.
पाण्याची दररोज २ ते २·५ लि. गरज असते. त्यात ५०० मिलि. चयापचयजन्य आणि ५०० मिलि. अन्नपदार्थांतून मिळणारे पाणी वगळल्यास १ ते १·५ लिटर पाणी (दूध, चहा किंवा कॉफी व पाणी या स्वरूपात) दररोज प्यावयास हवे. दररोज ५ ग्रॅ. मीठ लागते. उष्ण प्रदेशात व उन्हाळ्यात १० ग्रॅ. मीठ घ्यावे. गर्भारपणाच्या शेवटच्या तीन महिन्यांत मिठाचे प्रमाण कमी करावे.
(आ) व्यायाम : घरातील दैनंदिन हलकी कामे शेवटच्या महिन्यातही करावी. मोकळ्या हवेत चालण्याचा नियमित व्यायाम उत्तम. थकवा वाटेपर्यंत काम केव्हाही करू नये. नोकरी करणाऱ्या स्त्रीने शेवटने ६ आठवडे रजा घ्यावी.
(इ) विश्रांती व झोप : शेवटच्या दोन महिन्यांत रात्रीची आठ तास झोप व दुपारच्या जेवणानंतर दोन तास विश्रांती घ्यावी.
(ई) मलविसर्जन : फळे व भाज्या योग्य प्रमाणात नियमित सेवन केल्यास सहसा मलविसर्जनासंबंधी तक्रार उद्भवत नाही. बद्धकोष्ठ झाल्यास सौम्य विरेचक (मिल्क ऑफ मॅग्नेशिया) घ्यावे. तीव्र रेचक केव्हाही घेऊ नये.
(उ) दंत आरोग्य : किडके दात व पायोरिया [⟶दंतवैद्यक ] यांवर इलाज करून घ्यावा.
(ऊ) वैयक्तिक स्वच्छता : दररोज स्वच्छ आंघोळ करून स्वच्छ कपडे घालावे. नदीच्या पात्रातील वा अन्य घाणेरड्या डबक्यात उतरून विशेषेकरून शेवटच्या दोन महिन्यात आंघोळ करू नये.
(ए) स्तनांची निगा : स्तन व स्तनाग्रे स्वच्छ ठेवावीत स्तनाग्रे प्रत्याकुंचित असल्यास बोटांनी ओढून पुढे आणण्याचा प्रयत्न करावा. स्तनपानाचे महत्त्व पटवून सांगावे.
(ऐ) संभोग : पहिले तीन महिने व शेवटचे दोन महिने संभोग टाळणे हितावह असते. पहिल्यात गर्भपाताचा आणि दुसऱ्यात जंतुसंक्रमणाचा धोका असतो.
(ओ) प्रवास : दुसऱ्या त्रिमासात कोणत्याही प्रवासास हरकत नसावी. सुरुवातीस व शेवटच्या महिन्यात प्रवास टाळावा.
(औ) धूम्रपान : शक्य तो धूम्रपान करू नये. अतिधूम्रपानामुळे नवजात अर्भक आकारमानाने लहान जन्मण्याचा किंवा गर्भपाताचाही धोका असतो.
गर्भवतीसंबंधी संपूर्ण वैद्यकीय माहिती तिच्या नाव पत्त्यासहित छापील नोंदपत्रकावर लिहून ठेवतात. बहुतेक सर्व प्रसवपूर्व परिचर्या केंद्रांतून अशी पत्रके ठेवतात व त्यांना ‘प्रसवपूर्व पत्रके’म्हणतात. गर्भारपणाच्या १२ व्या आठवड्यानंतर २८ ते ३० आठवड्यांपर्यंत दर चार आठवड्यांनी, ३६ व्या आठवड्यापर्यंत दर पंधरा दिवसांनी आणि त्यानंतर प्रसूतीपर्यंत दर आठवड्यास प्रसवपूर्व तपासण्या करून घ्याव्यात. गर्भारपणाच्या काळात कोणताही योनिमार्गातील कमीअधिक रक्तस्राव, डोकेदुखी, शरीरावरील व हातापायांवरील सूज, मूत्रविसर्जनातील बिघाड ही लक्षणे आढळल्यास त्यांकडे दुर्लक्ष न करता ताबडतोब डॉक्टर, परिचारिका किंवा दाई यांच्या नजरेस आणावी.
पहा : गर्भारपणा प्रसूतिविज्ञान.
संदर्भ : 1. Baird, D. D. Ed., Combined Textbook of Obstetrics and Gynaecology, Edinburgh, 1962.
2. Dawn, C. S. Textbook of Obstetrics, Calcutta, 1974.
3. K. M. Parikh, M. N. A Textbook of Obstetrics, Bombay, 1976.
भालेराव, य. त्र्यं.
“